Лучевая болезнь: причини виникнення та основні симптоми, способи лікування захворювання
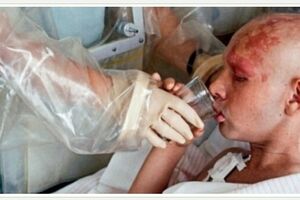
Паталогическое состояние, представляющее собой комплекс общих и местных реактивных изменений, которые возникают при воздействии повышенных доз ионизирующего излучения на клетки, ткани и среды организма.
Причины
Лучевые поражения могут развиваться на фоне однократного либо кратковременного облучения высокой интенсивности или длительном воздействии низких доз радиационного излучения. Высокоинтенсивное поражающее воздействие чаще всего возникает при техногенных катастроф в атомной энергетике, испытании или применении ядерного оружия, проведении тотального облучения в онкологии, гематологии и ревматологии. Довольно часто развитие хронической лучевой болезни отмечается у медицинских сотрудников отделений лучевой диагностики и терапии, а также пациентов, которые очень часто подвергаются рентгенологическим и радионуклидным исследованиям.
Повреждающими факторами в этом случае могут являться альфа- и бета-частицы, гамма-лучи, нейтроны и рентгеновское излучение. Иногда лучевая болезнь может возникать на фоне одновременного воздействия различных видов лучевой энергии. При постановке диагноза следует учитывать, что поток нейтронов, рентгеновское и гамма-излучение способны вызывать лучевую болезнь при внешнем воздействии, в то время как альфа- и бета-частицы способны вызывать поражение только при проникновении внутрь человеческого организма через респираторную либо пищеварительную систему или поврежденную кожу и слизистые оболочки.
Главной особенностью лучевого поражения является то, что в момент непосредственного воздействия у человека не отмечается тепловых, болевых и иных ощущений.
Симптомы
Острая лучевая болезнь протекает в костномозговой форме. После получения высокой дозы радиации, в I фазу лучевой болезни, у пострадавшего развивается слабость, сонливость, тошнота и рвота, а также усиленная сухость и горечь во рту. У некоторых лиц отмечается появление головных болей. При разовом облучении в дозе более 10 Гр может отмечаться развитие лихорадки, диареи, выраженного снижения артериального давления вплоть до потери сознания. В периферической крови обнаруживается реактивный лейкоцитоз, который на вторые сутки сменяется лейкопенией и лимфопенией.
В фазу мнимого клинического благополучия признаки первичной реакции исчезают, у больного отмечается улучшение самочувствия. При объективной диагностике у больного определяется лабильность артериального давления и пульса, снижение рефлексов и нарушение координации. Спустя 12 или 17 суток после лучевого поражения отмечается прогрессирующее облысение. В крови нарастает лейкопения, тромбоцитопения, ретикулоцитопения.
В фазе выраженной клинической симптоматики острой лучевой болезни у больного отмечается развитие интоксикационного, геморрагического, анемического, инфекционного, кожного, кишечного и неврологического синдромов. На этом этапе отмечается значительное ухудшение состояния. У больного усиливаются слабость, лихорадка, артериальная гипотензия. На фоне глубокой тромбоцитопении развиваются геморрагические проявления, включающие десневые, носовые и желудочно-кишечные кровотечения, кровоизлияния в центральную нервную систему и внутренние органы. У больных может обнаруживаться развитие язвенно-некротического гингивита, стоматита, фарингита, гастроэнтерита.
В фазу восстановления у пострадавшего отмечается постепенное улучшение самочувствия и частичная нормализация нарушенных функций, однако длительное время сохраняется анемия и астеновегетативный синдром.
Хроническая лучевая болезнь обладает менее выраженной клинической картиной. При данной патологии отмечается постепенное появление симптомов. Основными проявлениями недуга в этом случае являются неврологические, сердечно-сосудистые, эндокринные, желудочно-кишечные, обменные, гематологические нарушения. Для заболевания характерно развитие снижения работоспособности, головных болей, снижения аппетита, развитие диспепсических нарушений. Типичным является развитие гематологических изменений, проявляющихся лейкопенией, тромбоцитопенией,гипоплазией всех кроветворных ростков в костном мозге. Все изменения имеют стойкий характер.
Диагностика
Предположить наличие у пострадавшего лучевой болезни позволяет картина первичной реакции и хронология развития клинических симптомов. Диагностику облегчает установление факта лучевого поражающего воздействия и данные дозиметрического контроля.
Степень тяжести и стадия поражения позволяет определить характерные изменение картины периферической крови.
Лечение
При острой лучевой болезни проводится введение противорвотных средств, устранение коллапса. При внутреннем облучении необходимо введение препаратов, которые могут нейтрализовать известные радиоактивные вещества. В первые сутки после развития признаков лучевой болезни назначается мощная дезинтоксикационная терапия и форсированный диурез. При явлениях некротической энтеропатии назначается голод, парентеральное питание, обработка слизистой полости рта антисептиками.
Для устранения проявлений геморрагического синдрома проводятся гемотрансфузии тромбоцитарной и эритроцитарной массами. При развитии ДВС-синдрома проводится переливание свежезамороженной плазмы, плазмаферез. Для предупреждения развития инфекционных осложнений назначается антибиотикотерапия. Если тяжелая форма лучевой болезни, сопровождаемая аплазией костного мозга, то показана его трансплантации. При хронической лучевой болезни больному назначается симптоматическая терапия.
Профилактика
Для предупреждения развития лучевой болезни лицам, которые находятся в зоне радиоизлучения, рекомендуется использовать средства индивидуальной радиационной защиты и контроля, а также препараты-радиопротекторы, которые снижают радиочувствительность организма.
Протокол лікування
Пов'язані ліки
Інформація є узагальнюючою і не може бути використана для лікування, без рекомендації лікаря.


